【特别报道】国内首例!心肺联合移植患者在湘雅二医院诞下健康女婴
来源:湘雅二医院 点击次数:次 发布时间:2021年12月17日 作者:沙丽娜 赵丽萍
新生的小婴儿小眉毛时而紧锁、时而舒展,小脸红扑扑的,就像一个半熟的桃,小嘴巴则不时翘起来,作吮吸状……12月15日,抱着怀中刚刚满月小宝贝,28岁的小英(化名)幸福写在脸上。
与其他产妇不同的是,小英是一名心肺联合移植患者。
9年前,因先天性心脏病室间隔巨大缺损合并重度肺动脉高压,在湘雅二医院心血管外科接受了体外循环下室间隔缺损修补术。
术后2年,肺动脉高压持续存在,进而发展成为呼吸衰竭、右心衰竭,在湘雅二医院心血管外科成功接受心肺联合移植手术,重获新生。
9年后,在湘雅二医院以产科、心血管外科、器官移植中心、呼吸与危重症医学科、麻醉科等多学科团队的保驾护航之下,顺利诞下一名体重3.4公斤的健康女婴,为她带来了最美的生命二次方。
至此,她也成为全国首例妊娠并成功分娩的心肺联合移植患者。
花样年华心脏衰竭 心肺联合移植获新生
小英出生于湖南农村,从小性格开朗、坚强独立。2011年,不到20岁的她频频出现运动后胸闷、呼吸困难甚至晕倒,到当地医院就诊才发现,由于先天性心脏室缺,已经继发了重度肺动脉高压。
人的正常心脏分为四个腔,由完整的室间隔及房间隔分隔为左右心室和左右心房,心脏就像一个水泵,通过收缩,让血液在各个心房和心室之间协调规律地流动,而小英的心脏,因为先天畸形出现室间隔缺损,就像心脏里面多了个“心眼”,导致心脏腔室内血流异常引起肺动脉充血改变,压力增高,反过来,肺动脉高压又使心脏射血压力增大,引起心室改变,继而导致心衰。
渐渐地,小英已变得难以站立、行走,虽经历体外循环下室间隔缺损修补术,依然没有得到理想缓解,继发性肺高压已经逐渐发展成艾森曼格综合征,变得呼吸困难、经常性咯血,稍微活动,脸色和嘴唇就变得青紫。
按照以往情况,运气好的话,可能还有一两年的生命,运气不好,随时都可能失去生命。心肺联合移植手术,是治疗“艾森曼格综合征”终末期唯一有效的方法,也是世界医学界公认的高风险、高难度、特大型手术,它代表了一所医院的综合实力,即使在发达国家,接受手术的患者术后5年存活率不到50%。
2014年10月17日,11岁的湖南男孩刘爱(化名)因脑瘤医治无效,走完了他短暂的人生旅程。在得知无力挽回孩子生命的情况下,刘爱的父母一次性捐赠了7个组织器官,其中就包括心脏和肺脏。幸运的是,小英跟刘爱成功配型。为确保手术成功,在湘雅二医院副院长袁运长教授的召集下,心血管外科周新民教授、胡建国教授等为首的医护团队,历时5个小时,顺利为小英完成了心肺联合移植手术。
“这次手术是一场硬仗”。周新民教授回忆道,由于患者此前曾接受过一次心脏手术,更加增加了手术过程及术后康复的难度。
术后,小英一直在周新民教授的指导下进行规律的复查,服用抗排斥药物,恢复得非常好,亲切地称他“周嗲”,工作上、生活里的大事小事都和他分享,热情阳光、面容姣好的小英在“周嗲”的鼓励支持下还经常参加志愿、文体活动。
排除“阻孕”障碍 万全准备收获爱情结晶
时间的轮轴飞速旋转,很快到了2018年,小英的人生也发生了重要的变化,她遇到了心仪的另一半,2020年,他们步入了幸福的婚姻殿堂。
“周嗲,我想生个孩子。”当周新民教授听到小英这个想法的时候,不禁一惊。即使是一个普通的孕妇,在十月怀胎的过程中,心脏、肝脏、肾脏等各方面的负担都会加重,更何况一个曾经做过心肺联合移植的患者。
周新民教授立刻找到器官移植中心主任彭龙开教授和产科主任黄健教授共同探讨:心肺联合移植受者术后妊娠属于高危妊娠,怀一个小孩,相当于一个重体力的劳动,极大地加重了心肺负担妊娠期间可能出现心肺功能衰竭,容易出现糖尿病、妊娠期高血压、肾功能衰竭以及急性排异反应等并发症,长期使用免疫抑制剂,可能导致孕期严重感染,致使产妇与胎儿的健康都会受到威胁。
更何况到目前为止,中国尚没有一例成功经验,这风险实在太大!即使在国外,心肺联合移植患者很多出现胚胎停育、早产、低出生体重儿的情况,成功分娩的案例屈指可数。听到医生这样劝说,小英几乎是带着绝望的神色走出了周教授的办公室。
也就是她临走前那落寞的眼光又勾起医生们的恻隐之心。“为了生命再拼一次,挑战不可能!”经过充分的孕前评估,小英的心肺功能良好,各项身体指标无显著异常,可以考虑受孕。接下来,便是思考抗排异药物可能对胎儿的影响。
在全球范围内,所有移植患者中,肾移植患者术后妊娠的成功经验最多,因为针对肾脏的可替代性治疗更多,即使妊娠期间肾脏功能受到影响也可以通过透析达到类似的效果。而心肺功能是没有可替代性的治疗,小英7年来一直在使用免疫制剂,谁也不知道这些药物对胎儿来说,到底存在多大的伤害。
“孕前免疫抑制剂的调节非常重要,量少了,患者器官排斥的风险会增加;量大了,会增加感染的风险,也可能会造成其他器官系统功能损害。”器官移植中心主任、肾脏移植专家彭龙开教授是国内最早探索器官移植受者妊娠的专家之一,他查阅了各种文献,根据小英的情况,提前撤除影响怀孕以及胎儿发育的药物,个体化实时调整了抗排异药物、免疫抑制方案,为小英做好备孕、怀孕、生产的准备。
经过1个月的调药备孕,2021年初,小英自然受孕成功。
制定周密妊娠期监测方案 多学科护航达成“温暖奇迹”
“有机会成为母亲,但是每一步都必须提前做好准备。”为了帮助小英孕期的顺利,医院专门为她建立了一个“分娩护航小组”的微信群,医务部主任陶澄担任群主,集结了产科、心血管外科、呼吸与危重症医学科、器官移植中心、麻醉科、手术部、护理部相关科室的专家,开展多次围产期母胎心血管MDT会诊,决定尽最大的努力,在生命列车上再创造一个奇迹。
“整个孕期,小英的经历可以说有惊无险。”小英的主治医生、产科皮丕湘教授感慨地表示,针对小英的情况,医护团队严密监护,一方面要防止小英的移植心肺受损,另一方面要防止胎儿生长受害与畸形,与此同时,专家们更要进行密切监测小英的血压、肾功能、心肺功能、排异反应、感染等方面的状态,选择合适的时间终止妊娠,如此才能既兼顾胎儿的成熟性也避免严重的并发症发生。
“我们先定过28周的小目标,后面再根据实际情况,变成32周、35周、36周、37周……”皮丕湘介绍,大家想尽一切办法,努力在小英和孩子之间寻找一个微妙的平衡点。
由于母亲是先心病,宝宝是先心病的几率就比常人可能更高。经过羊水穿刺、超声、胚胎染色体和基因检测等严密的产前诊断,宝宝的状况总体平稳正常,皮丕湘鼓励小英继续妊娠。
从孕8周起,孕妇的血容量逐渐增加,至32周达高峰,此时孕妇身体各器官的负担逐渐加重,小英的心律已经增加到每分钟120以上,为小英保驾护航的围产期母胎心血管疾病MDT专家们对她加强了产前监测,逐渐增加产检次数,从每两周一次到每周一次,同时通过心电图、心脏彩超、心肌酶检测,对心脏和肺脏进行认真评估。
“必须做好随时迎接新生命的准备了!”在小英孕36周的时候,院长黎志宏组织产科、心血管外科、器官移植中心、麻醉科、呼吸与危重症医学科、手术部、护理部为小英进行MDT会诊,精心为她“量身定制”了周密的分娩方案,决定在小英孕38周时为她施剖腹产手术。
11月15日一早,手术室里,主管医疗工作的副院长徐军美也来到现场,作为麻醉科专家,徐军美当机立断选择在腰硬联合麻醉下剖宫产术。在产科皮丕湘教授、麻醉科郑洪教授以及手术团队的强强联合下,上午9:15,宝宝发出了第一声啼哭,在场的所有人都长吁了一口气,也宣告了这场心肺联合移植患者妊娠战役的最终胜利。
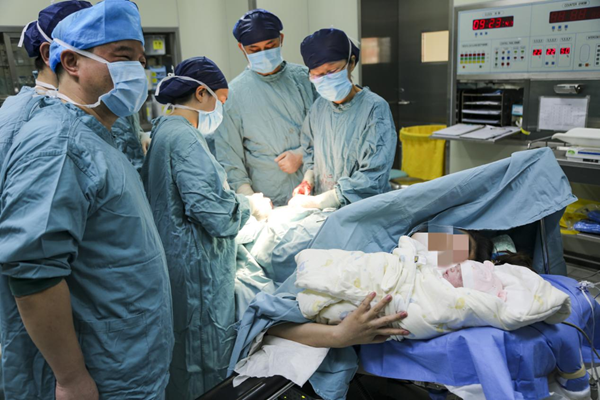
检查确认,这个3.4公斤重的女宝宝非常健康,小英也成为全国首例成功分娩婴儿的心肺联合移植患者。
一般来说,术后72小时,产妇回心血量的增加,心脏负荷的加重,以及因长期口服免疫抑制剂,小英需要特别地控制输液量及预防感染等,产科护理团队全程积极配合医生的治疗和护理,术后5天,母婴平安出院。
“据2019年欧洲呼吸协会(ERT)的一篇文献报道,国际上移植孕产妇平均妊娠周期是36周,平均胎儿体重是2.5公斤,存在43%的早产率。而我们不仅成功分娩,还实现了足月、健康地分娩。”产科主任黄健介绍,小英能够如愿做母亲,离不开医院多学科团队携手提供的支持。
“小英的成功分娩对于心肺联合移植患者们来说,也会是一个非常大的鼓励。 ”湘雅二医院院长黎志宏表示,作为大型综合三甲医院,中南大学湘雅二医院主要承担着危急重症和疑难疾病的诊疗任务,医院自2015年成立MDT诊疗中心以来,已经组建了40个MDT团队,诊疗中心搭建了以医疗副院长主管、医务部负责、门诊部审核,并有专人管理的组织架构,为疑难杂症患者提供一站式高水平的医疗诊治服务,此次为小英保驾护航的围产期母胎心血管疾病MDT就是其中之一。医院也始终相信,随着危急重症和疑难罕见病的诊断能力的不断提升,未来也会有更多“奇迹”实现。









 分享:
分享: